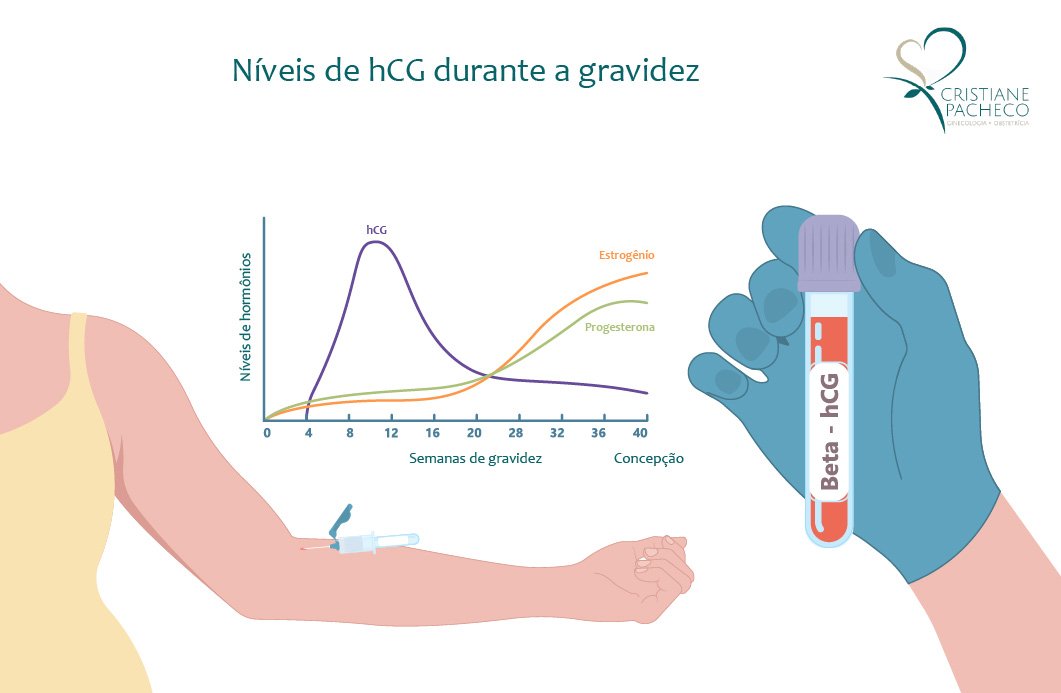
A amamentação é um dos momentos mais significativos no início da maternidade. Por ser uma fase em que os laços afetivos entre mãe e filho são nutridos, muitas mulheres esperam anseio por esse momento, mas, ao mesmo tempo, podem sentir certo receio. Afinal, os desafios da amamentação são bem conhecidos e algumas dificuldades podem surgir, como o empedramento do leite.
No entanto, com a abordagem e as técnicas adequadas, a amamentação pode se tornar muito mais tranquila. Neste post, vamos explicar alguns aspectos essenciais da amamentação, focando principalmente no empedramento do leite, na sua prevenção e no seu tratamento. Quer saber mais sobre o tema? Acompanhe até o final!
Benefícios da amamentação
Para o bebê, o leite materno oferece uma combinação perfeita de nutrientes, contendo tudo o que o organismo do bebê precisa para se desenvolver de forma saudável. Por exemplo, o leite materno contém ácidos graxos essenciais, como o DHA, importante para o desenvolvimento cerebral.
Alguns estudos já apontaram que a amamentação adequada pode aumentar o coeficiente de inteligência do bebê no futuro. Além disso, ele contém anticorpos maternos, fortalecendo o sistema imunológico do bebê e reduzindo o risco de várias doenças.
Para a mãe, amamentar ajuda:
- na contracepção;
- no processo de recuperação pós-parto, auxiliando na involução do útero;
- na queima de calorias (o que pode facilitar a perda de peso);
- na prevenção do empedramento do leite e do ingurgitamento mamário.
Algumas pesquisas mostraram que a amamentação pode contribuir para a redução do risco de algumas doenças, como o câncer de mama e ovário. Por fim, não podemos nos esquecer de que a amamentação fortalece o vínculo entre mãe e filho.
Por esses motivos, a Organização Mundial da Saúde (OMS) recomenda a amamentação exclusiva até os seis meses de idade. É um alimento tão completo que o bebê não precisa sequer beber água. Depois dessa fase, a introdução de alimentos complementares é necessária, mas é importante continuar a amamentação até os dois anos ou mais.
Desafios da Amamentação
Ainda que a amamentação seja um processo fisiológico natural, isso não a torna isenta de desafios. Muitas mães sentem culpa por causa disso, mas é importante saber que muitos desses desafios são muito comuns. Algumas lactantes enfrentam problemas, como:
- dor;
- fissuras no mamilo;
- o empedramento do leite.
O apoio de profissionais é crucial nesses momentos, devendo-se evitar a automedicação e soluções caseiras sugeridas por fontes sem conhecimento técnico. A educação sobre a amamentação deve estar presente nas consultas de pré-natal e de puerpério. Se você tiver alguma dúvida, não deixe de conversar com seu ginecologista
Empedramento do Leite: o que é?

O empedramento do leite, também conhecido como ingurgitamento mamário, ocorre quando o leite produzido não é ejetado regularmente dos ductos mamários. Com isso, as proteínas presentes no leite se cristalizam e bloqueiam os ductos mamários. Isso pode resultar em mamas doloridas, inchadas e, até mesmo, febre. Existem vários fatores de risco para o empedramento do leite, incluindo:
- lactação abundante, em que a mãe produz mais leite do que o bebê consome. Nesse caso, a prevenção envolve a drenagem manual do excesso de leite;
- espaçamento irregular das mamadas ou substituição de mamadas por fórmulas, o que pode alterar a demanda e oferta de leite. Se a mulher não pode amamentar por algum motivo, ela precisa drenar o leite para evitar o empedramento;
- pega incorreta do bebê, o que pode impedir a drenagem adequada. Vamos explicar melhor a técnica da pega correta a seguir.
Como prevenir o empedramento do leite?
A técnica da trava facilita as mamadas, corrigindo problemas de pega incorreta. Ela envolve os seguintes passos:
- posicionamento: mantenha o bebê em frente a você, segurando-o com firmeza com um dos braços. Utilize a mão livre para levar o mamilo até o lábio inferior da criança a fim de incentivar a abertura da boca;
- trava: Procure colocar todo o mamilo acima da língua do bebê. Ao concluir esse passo, a maior parte do mamilo e da aréola deve estar dentro da boca da criança. A trava ocorre quando os lábios superior e inferior do bebê envolvem o mamilo completamente;
- checagem: a criança deve sugar de forma tranquila e parecer confortável. Se algo parecer errado, ajuste a posição. Introduza delicadamente seu dedo mindinho entre as gengivas da criança para interromper a sucção e retire com cuidado o mamilo de sua boca;
- ajuste: ajuste a posição do bebê e reinicie o processo até que o mamilo e a aréola estejam inseridos adequadamente.
Além disso, alternar seios é uma medida importante. Por isso, ofereça ambos os seios nas mamadas para evitar que um se torne muito cheio.
O que fazer se o leite empedrar?
Prevenir o empedramento do leite com as técnicas é o passo mais eficaz, mas, ainda assim, ele pode acontecer. Para melhorar o quadro, algumas estratégias incluem:
- continuação da amamentação: apesar do ingurgitamento, é importante não interromper a amamentação, pois isso pode resultar na formação de mais empedramento do leite;
- massagem suave: antes da mamada, uma massagem suave pode ajudar a soltar os ductos bloqueados;
- aplicação de calor: compressas quentes ou um banho morno antes da amamentação podem ajudar na drenagem;
- consultar um profissional: se os sintomas persistirem ou se complicarem, é fundamental buscar ajuda.
Em alguns casos, o ingurgitamento mamário pode evoluir para uma infecção, o que demanda o uso de antibióticos para a recuperação do quadro.
Portanto, a amamentação é uma jornada que pode ter altos e baixos. Ao final, geralmente, é extremamente gratificante para a mãe. A informação correta e o acompanhamento médico são fundamentais para superar os desafios e desfrutar dos benefícios mútuos que ela proporciona. O empedramento do leite é uma condição comum, mas que pode ser efetivamente tratada e prevenida.
Quer saber mais sobre a amamentação e suas técnicas? Toque aqui
 Dra Cristiane Pacheco | WhatsApp
Dra Cristiane Pacheco | WhatsApp