Uma gestação é um fenômeno bastante dinâmico e com diversas fases. Em geral, uma gravidez é dividida em três trimestres. No primeiro trimestre, ocorre a formação dos principais órgãos do feto e dos anexos embrionários. O segundo trimestre é caracterizado por um crescimento mais expressivo do bebê. Já, no terceiro, esse crescimento se desacelera um pouco e o organismo feminino começa a se preparar para o parto.
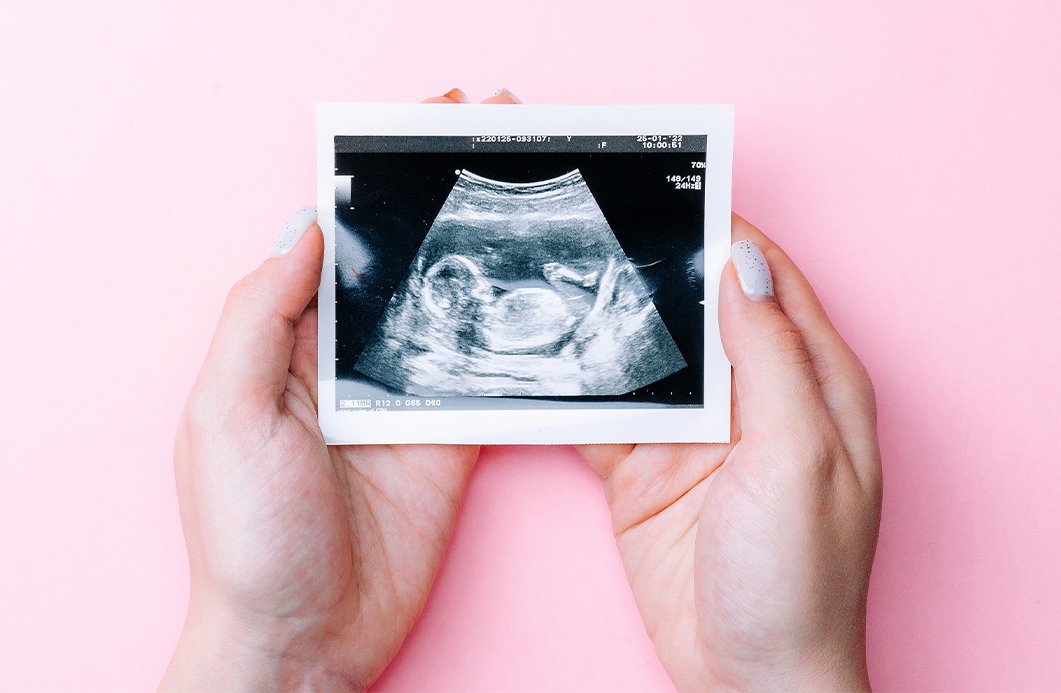
O saco gestacional é uma estrutura que se forma logo nas primeiras semanas do primeiro trimestre. A visualização dele em uma ultrassonografia é um dos principais sinais que ajudam a confirmar que uma mulher está grávida. Quer saber mais sobre o tema? Acompanhe!
O que é saco gestacional?
O saco gestacional é uma “bolsa” preenchida por líquido, representando a primeira estrutura embrionária que pode ser vista pela ultrassonografia entre a terceira e a quinta semana de gestação. Inicialmente, ele apresenta:
- uma forma ovalada ou esférica;
- entre 2 e 3 milímetros de diâmetro.
Nesse sentido, é considerado um dos sinais mais precoces de que uma gestação está acontecendo. Com isso, a presença de níveis elevados de beta-hCG associados com a visualização do saco gestacional são uma das principais formas de confirmar uma gravidez. À medida que a gestação avança, ele se expande para acomodar o crescimento do bebê;
Como o saco embrionário se forma?
Após a fertilização, o zigoto (fase inicial do embrião) inicia um processo de divisões celulares sucessivas, formando um aglomerado de células chamada mórula. À medida que a mórula continua a se dividir, suas células passam por uma série de transformações.
As primeiras células de um embrião são indiferenciadas e totipotentes. Isso significa que elas são muito semelhantes entre si e podem se transformar em quaisquer tecidos do corpo. À medida que elas se dividem, elas se diferenciam e se organizam em diferentes camadas de tecido, eventualmente se transformando em uma estrutura oca chamada blastocisto.
No blastocisto, já temos camadas de tecidos diferenciados e podemos identificar três estruturas embrionárias:
- o embrioblasto, cujas células dão origem às estruturas do corpo do bebê;
- o trofoblasto, o qual formará parte das estruturas extraembrionárias;
- blastocele, uma cavidade preenchida por líquido.
É próximo a essa fase que o embrião se implanta no endométrio do útero e o trofoblasto começa a invadir o endométrio. Em resposta, as células endometriais recobrem o embrião, concluindo a implantação. O saco gestacional surge à medida que a blastocele é preenchida por fluidos, fornecendo um ambiente seguro e nutritivo para o embrião nessa fase inicial do desenvolvimento.
O que acontece com o saco gestacional durante a gestação?
Como vimos, à medida que a gestação avança, o saco gestacional cresce para acomodar o feto em crescimento. Com isso, podemos identificar a formação de novas membranas e sacos em seu interior, como:
- saco vitelino, uma pequena bolsa que se origina dentro do saco gestacional. Ele é uma das principais estruturas de nutrição nas primeiras semanas de gestação (quando a placenta ainda não está formada). O saco vitelino desaparece a partir da 10ª semana de gestação;
- saco amniótico, também conhecido como “membranas embrionárias”. É um saco que se forma mais próximo ao embrião.
Com o crescimento do embrião, o saco amniótico começa a ocupar todo o espaço do saco gestacional. Ou seja, o saco gestacional passa a ser formado pelas membranas embrionárias, confundindo-se com elas. A partir desse momento, é mais comum você ouvir seu obstetra se referir a ele como saco amniótico ou simplesmente “bolsa”.
Qual a função do saco gestacional?

O útero é um órgão com uma cavidade interna, sendo constituído também por três camadas: o endométrio (no qual o embrião se fixa), o miométrio e perimétrio. Em mulheres não-grávidas, a pressão do abdômen e o tônus muscular do endométrio fazem com que a cavidade uterina fique com suas faces “coladas” (colabadas).
Para permitir o livre crescimento do embrião, forma-se o saco gestacional. O líquido em seu interior protege o feto da pressão intrauterina, permitindo que ele cresça com maior liberdade. Portanto, o saco gestacional cresce para expandir a cavidade uterina à medida que o feto se desenvolve.
A partir da décima semana, o saco gestacional é formado pelas membranas ovulares (âmnio e córion), que são preenchidas por líquido amniótico. Assim, assume também a função de proteger o feto contra impactos, facilitar o crescimento fetal e permitir a movimentação do bebê.
Importância obstétrica
Na obstetrícia, o saco gestacional assume uma importância muito significativa no início do primeiro trimestre de gestação. A visualização do saco gestacional é um indicativo muito forte de uma gestação. Entretanto, é muito importante entender que, isoladamente, sua visualização do saco gestacional dentro do útero não confirma uma gestação. É importante que haja outras evidências de gestação, como níveis elevados de beta-hCG e visualização do saco vitelino.
Portanto, o saco gestacional é um termo técnico muito frequente no início do pré-natal. Afinal, ele é uma estrutura importante nessa fase e sua visualização ultrassonográfica contribui para o diagnóstico de uma gravidez.
Quer saber mais sobre os exames de pré-natal e sua importância? Toque aqui!
 Dra Cristiane Pacheco | WhatsApp
Dra Cristiane Pacheco | WhatsApp